Diabetisches Fußsyndrom
Der diabetische Fuß ist eine schwerwiegende Diabeteskomplikation, die den allgemeinen Gesundheitszustand häufig fortschreitend verschlechtert und die Sterblichkeit stark erhöht. Daher ist die Prävention dieser Erkrankung von übergeordneter Bedeutung.
Für Diabetespatienten besteht ein lebenslanges Risiko für ein diabetisches Fußsyndrom von 25 Prozent. Das Vorhandensein einer chronischen Wunde oder eines Wundbrands (Gangrän) am Fuß des Diabetikers bei komplexen Störungen (Nerven-und Duchblutungsstörungen) wird als "diabetisches Fußsyndrom" bezeichnet.
30-40 Prozent der Patienten mit einem diabetischen Fußsyndrom haben eine Nervenerkrankung (Polyneuropathie). Die Betroffenen nehmen Schmerzen an den Füßen gar nicht oder nur eingeschränkt wahr. Die Folgen können Fehlhaltungen des Fußes mit Störungen im Bewegungsablauf oder eine verstärkte Hornhautbildung mit Schwielen sein. Brechen diese Schwielen auf, können kleine Wunden entstehen, die sich mit Bakterien infizieren und zu Geschwüren auswachsen. Aufgrund der Nervenschädigung vermindert sich außerdem die Schweißproduktion, in der Folge weiten sich die Hautgefäße und die Haut wird trocken und rissig – ebenfalls ein Nährboden für offene Wunden.
Die Nervenschädigung kann auch zu Verformungen des Fußes und des Fußskeletts führen. Diese Sonderform des diabetischen Fußsyndroms wird als Charcot-Fuß bezeichnet. Es kommt dabei zu einer Reihe akuter und chronischer Veränderungen der Fußgelenke durch Knochenauflösung, Umbauprozesse und Gelenkversteifungen. Ursache sind kleine Knochenbrüche, die von dem Betroffenen häufig nicht wahrgenommen werden, da das Schmerzempfinden gestört ist.
GUT ZU WISSEN:
Ungeeignetes Schuhwerk kann erster Ausgangspunkt für Fußwunden sein.
Die zweite Gruppe, etwa ein weiteres Fünftel der Betroffenen, leidet an einer peripheren arteriellen Verschlusskrankheit (PAVK). Ein typisches Symptom für eine Durchblutungsstörung ist die Schaufensterkrankheit, die Waden schmerzen oder krampfen beim Gehen. Bleibt man stehen, hören die Schmerzen auf. Sind die Füße schlecht durchblutet, ist auch die körpereigene Abwehr vermindert, kleine Fußwunden können sich leichter bakteriell entzünden.
Die restlichen etwa 40 Prozent der Diabetiker mit diabetischem Fußsyndrom leiden unter beiden Schädigungen, der Nerven wie auch der Gefäße, sie sind besonders gefährdet.
Die Risiken des diabetischen Fußsyndroms
Folgeerkrankungen entstehen durch einen langfristig unzureichend eingestellten Diabetes. Hohe Blutzuckerwerte, erhöhte Blutfette und ein erhöhter Blutdruck verursachen Schäden an Blutgefäßen und Nerven, die daraus folgenden Durchblutungsstörungen führen zu einer Gewebeschädigung. Die Nervenschädigungen haben eine gestörte Schmerzempfindung und eine leichte Verletzbarkeit der Haut zur Folge, wodurch wichtige Warnsignale des Körpers übersehen werden können. Hohe Blutzuckerwerte sind auch mit einer schlechten Abwehrfunktion des Körpers verbunden, was Infektionen begünstigt.
Neben den Nerven- und Gefäßschäden spielen Verformungen des Fußskeletts (z.B. Hammerzehen, Verkürzungen der Fußsehnen) und externe Faktoren eine wichtige Rolle bei der Entstehung des diabetischen Fußsyndroms. Besondere Bedeutung kommt dabei schlechtem oder zu engem Schuhwerk sowie weiteren Faktoren, wie Verletzungen der Füße (Barfußlaufen) oder thermischen Schäden (zu heiße Wärmeflasche), zu. Daher ist eine besondere Achtsamkeit auf die Füße und die tägliche Fußpflege wichtig.
Rauchen und Bluthochdruck beeinträchtigen zusätzlich Gefäßfunktion und Durchblutung der Beine und fördern dadurch die Entstehung des diabetischen Fußsyndroms.
Neuere Studien sehen aber auch in einem niedrigen Sozialstatus von Diabetikern einen Risikofaktor für die Entstehung diabetischer Fußprobleme.
Verbreitung und Diagnose
Die Angaben zur Häufigkeit eines diabetischen Fußsyndroms variieren zwischen etwa einem und zehn Prozent. Mit richtiger Vorbeugung und frühzeitiger Behandlung wären viele Amputationen zu verhindern – so die klare Aussage der Deutschen Diabetes Gesellschaft.
Für die Diagnosestellung des diabetischen Fußsyndroms nimmt der Hausarzt oder Diabetologe zunächst eine Anamnese vor und untersucht speziell die Füße. Dabei achtet er auf Wachstum und Aussehen der Zehennägel, auf Druckstellen, insbesondere in den Zehenzwischenräumen und kleine Hautwunden. Weiterhin kann er mit Tests überprüfen, ob die Reflexe vermindert und Berührungs-, Druck- und Vibrationsempfindlichkeit vorhanden sind. Er kann den Blutdruck an den Fußarterien messen und dabei feststellen, ob eine Durchblutungsstörung an den Unterschenkeln und Füßen (PAVK) besteht. Mit einem Wundabstrich erfolgt der Nachweis bakterieller Besiedlung von Wunden. Etwaige Gefäßverengungen lassen sich auch mit bildgebenden Verfahren (Duplexsonographie) feststellen. Bei der Pedografie erhalten die Patienten besondere Einlagen mit Sensoren, über die die Druckbelastung des Fußes gemessen werden kann.
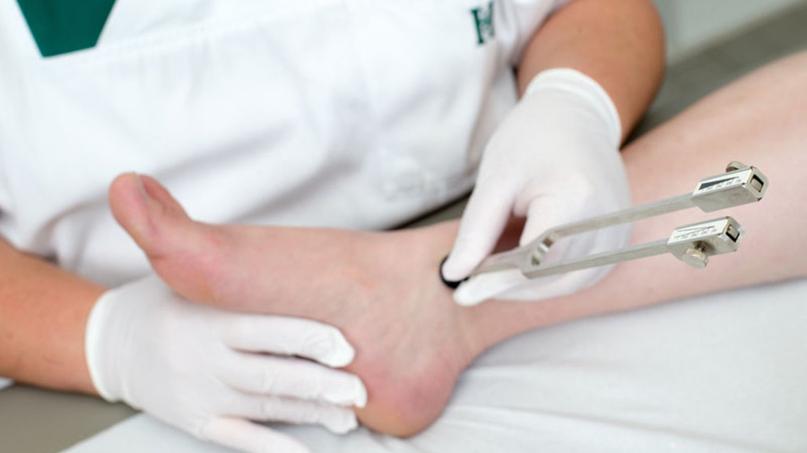
Diagnose des diabetischen Fußsyndroms
Zur Untersuchung beim Diabetologen gehört auch eine gründliche Inspektion der Füße. Kleine Wunden, Risse oder Fußpilz können Eintrittspforten für Bakterien sein und eine Infektion von Haut und tieferliegendem Gewebe begünstigen und damit Hinweise auf ein drohendes diabetisches Fußsyndrom sein. Auch Farbe und Hauttemperatur sind für den Arzt wichtig, um die Durchblutungssituation einzuschätzen. Bei Verdacht auf eine Infektion kann ein Wundabstrich erfolgen, der anschließend unter dem Mikroskop auf Erreger untersucht wird.
Bei vielen Patienten mit einem diabetischen Fußsyndrom ist eine Nervenschädigung (Neuropathie) nachweisbar. Ein langjährig schlecht eingestellter Blutzucker ist der Hauptgrund für die Nervenschädigung.
Der Arzt überprüft die Nervenfunktion anhand des Berührungs- und Vibrationsempfindens. Mittels Monofilament-Test (Kunststoff-Faden) wird der Tastsinn an den Fußsohlen getestet, im Stimmgabel-Test wird anhand einer schwingenden Stimmgabel das Vibrationsempfinden des Patienten bestimmt. Zudem kann eine Reflex-Testung mit einem Reflexhammer erfolgen.
Wenn Patienten Verletzungen oder Hitze durch geschädigte Nerven nicht mehr richtig wahrnehmen, können sich unbemerkt schwere Gewebeschäden entwickeln und daraus ein diabetisches Fußsyndrom entstehen.
Therapie des diabetischen Fußsyndroms
Die Blutzuckerwerte sollen optimal eingestellt und vorhandene andere Grunderkrankungen behandelt werden. Liegen etwa Durchblutungsstörungen vor, wird der Arzt die Einnahme von Mitteln zur Blutverdünnung, geeignetes Schuhwerk und Gehtraining empfehlen, solange keine Fußwunden bestehen. Gefäßengstellen lassen sich weiten, gegebenenfalls kann ein Bypass gelegt werden.
Offene Hautstellen erfordern häufig Bettruhe, den Einsatz eines Antibiotikums und eine konsequente Druckentlastung, um den Heilungsprozess zu unterstützen. Auch das Schuhwerk ist wichtig: Schuhe sollten Einlagen und Entlastungspolster haben.
Wegen der Schwere und der Komplexität des diabetischen Fußsyndroms muss häufig die Betreuung der Patienten durch ein Team von Spezialisten – Diabetologen, Angiologen, Gefäßchirurgen, Infektionsspezialisten, Fußorthopäden, Neurologen – erfolgen.
Bei besonders schweren Fällen droht die Amputation der betroffenen Gliedmaßen. Nach Ansicht der Deutschen Diabetes-Gesellschaft werden aber in Deutschland zu viele Füße in Folge einer Diabeteserkrankung amputiert. Um die Amputationszahlen zu senken, wird ein obligatorisches Zweitmeinungsverfahren vor einem solchen Eingriff gefordert. In spezialisierten Zentren können interdisziplinäre Expertenteams eine große Bandbreite an Therapien und Maßnahmen ausschöpfen, um eine Amputation zu vermeiden.
Prävention des diabetischen Fußsyndroms
Das richtige Schuhwerk finden.
Druckschäden und Verletzungen durch Schuhe können zu chronischen Wunden führen. Daher sollten Diabetiker beim Schuhkauf einige Regeln beachten:
Die Schuhe dürfen nicht zu eng sitzen. Es empfiehlt sich, den Schuhkauf nachmittags zu tätigen, da die Füße über den Tag anschwellen können. Im Schuh sollte genügend Platz sein, vor den Zehen wird ein Zwischenraum von etwa einem Zentimeter empfohlen.
Die Schuhe sollten innen weich gefüttert sein. Außerdem sollten Einlagen in den Schuh passen und diese nach Möglichkeit regelmäßig gewechselt werden, um einseitige Druckbelastungen zu verhindern.
Bei definitiven Druckstellen können vom Arzt spezielle Weichpolstereinlagen verschrieben werden, die speziell die gefährdete Stelle entlasten.
Überschreiten diese Polstereinlagen eine bestimmte Dicke, passen sie nicht mehr in einen herkömmlichen Schuh. Daher muss ein Diabetesschuh angepasst werden. Diabetesschuhe haben zudem eine besondere Fußbettung, die für eine schonende Belastung der Fußsohle sorgt.
Beratung zu Diabetesschuhen erhalten Sie im Fachgeschäft, bei Verschreibung übernimmt die Krankenkasse in der Regel ca. alle 12 Monate die Kosten für neue Schutzschuhe.
Die richtigen Socken: das Material sollte einen möglichst hohen Baumwollanteil besitzen. Achten Sie darauf, dass keine störenden Nähte vorhanden sind und die Bündchen am Knöchel bzw. am Unterschenkel nicht einschnüren.